Диагностика малярии - Diagnosis of malaria
Оплот малярия диагноз заключался в микроскопическом исследовании крови с использованием мазки крови.[1] Хотя кровь является наиболее часто используемым образцом для постановки диагноза, и слюна, и моча были исследованы в качестве альтернативных, менее инвазивных образцов.[2] Совсем недавно современные методы, использующие тесты на антигены или полимеразной цепной реакции были обнаружены, хотя они не получили широкого распространения в эндемичных по малярии регионах.[3][4] В регионах, где нет средств для лабораторных диагностических тестов, часто используется только субъективная лихорадка в анамнезе в качестве показания для лечения малярии.
Фильмы крови
| Разновидность | Внешность | Периодичность | Печень стойкая |
|---|---|---|---|
| Плазмодий вивакс |  | третичный | да |
| Плазмодий овальный |  | третичный | нет |
| Плазмодий falciparum |  | третичный | нет |
| Plasmodium malariae | 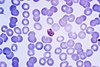 | четверть | нет |
Самый экономичный, предпочтительный и надежный диагноз малярии - это микроскопическое исследование мазки крови потому что каждый из четырех основных видов паразитов имеет отличительные характеристики. Традиционно используются два вида мазка крови. Тонкие пленки похожи на обычные мазки крови и позволяют идентифицировать вид, потому что внешний вид паразита лучше всего сохраняется в этом препарате. Толстые пленки позволяют микроскописту исследовать больший объем крови и примерно в одиннадцать раз более чувствительны, чем тонкая пленка, поэтому выявить низкие уровни инфекции легче на толстой пленке, но внешний вид паразита гораздо более искажен и, следовательно, различать разные виды может быть намного сложнее. Принимая во внимание плюсы и минусы как толстых, так и тонких мазков, обязательно использовать оба мазка при попытке поставить окончательный диагноз.[5]
С помощью толстой пленки опытный микроскопист может определить уровни паразитов (или паразитемия ) всего 5 паразитов /мкл кровь.[6] Диагностика видов может быть трудной, потому что ранние трофозоиты («кольцевая форма») всех четырех видов выглядят одинаково, и никогда невозможно диагностировать виды на основе единственной кольцевой формы; Видовая идентификация всегда проводится по нескольким трофозоитам.
Поскольку малярия становится менее распространенной из-за таких вмешательств, как прикроватные сетки, важность точного диагноза возрастает. Это потому, что предположение о том, что у любого пациента с лихорадкой есть малярия, становится менее точным. Таким образом, значительные исследования проводятся в разработке недорогих микроскопических решений для Глобальный Юг.[7]
Plasmodium malariae и P. knowlesi (что является наиболее частой причиной малярии в Юго-Восточная Азия ) выглядят очень похоже под микроскопом. Тем не мение, P. knowlesi паразитемия увеличивается очень быстро и вызывает более тяжелое заболевание, чем P. malariae, поэтому важно быстро выявлять и лечить инфекции. Поэтому современные методы, такие как ПЦР (см. «Молекулярные методы» ниже) или моноклональное антитело в этой части мира следует использовать панели, которые могут различать их.[8]
Антигенные тесты
Для районов, где нет микроскопии или где лабораторный персонал не имеет опыта диагностики малярии, существуют коммерческие тесты для обнаружения антигенов, для которых требуется только капля крови.[9] Иммунохроматографический тесты (также называемые: Экспресс-тесты для диагностики малярии, Анализ захвата антигена или "Щупы ") были разработаны, распространены и испытаны в полевых условиях. В этих тестах используется кровь из пальца или венозная кровь, завершенный тест занимает в общей сложности 15–20 минут, а результаты считываются визуально как наличие или отсутствие цветных полос на щупе. поэтому они подходят для использования в полевых условиях.Порог обнаружения с помощью этих экспресс-диагностических тестов находится в диапазоне 100 паразитов / мкл крови (коммерческие наборы могут варьироваться от примерно 0,002% до 0,1% паразитемии) по сравнению с 5 при использовании толстой пленки. микроскопия.Один из недостатков заключается в том, что тесты с помощью тест-полоски являются качественными, но не количественными - они могут определить, присутствуют ли паразиты в крови, но не сколько.
Первые экспресс-диагностические тесты использовали Плазмодий глутаматдегидрогеназа как антиген.[3]PGluDH вскоре был заменен на Плазмодий лактатдегидрогеназа (pLDH). В зависимости от того, какой моноклональные антитела При использовании этого типа анализа можно различать разные виды малярийных паразитов человека из-за антигенных различий между их изоферментами pLDH. Тесты на антитела также могут быть направлены против других малярийных антигенов, таких как P. falciparum специфический HPR2.
Современные экспресс-тесты для диагностики малярии часто включают комбинацию двух антигенов, таких как P. falciparum. специфический антиген, например богатый гистидином белок II (HRP II) и либо P. vivax специфический антиген, например P. vivax ЛДГ или антиген, чувствительный ко всем плазмодий виды, которые влияют на людей, например pLDH. Такие тесты не имеют чувствительность 100% и, по возможности, следует также провести микроскопическое исследование мазков крови.
Молекулярные методы
Молекулярные методы доступны в некоторых клинических лабораториях и в быстрых анализах в реальном времени (например, QT-NASBA на основе полимеразной цепной реакции )[4] разрабатываются с надеждой на их применение в эндемичных районах.
ПЦР (и другие молекулярные методы) более точны, чем микроскопия. Однако это дорого и требует специализированной лаборатории. Более того, уровни паразитемии не обязательно коррелируют с прогрессированием заболевания, особенно когда паразит способен прикрепляться к стенкам кровеносных сосудов. Следовательно, необходимо разработать более чувствительные, низкотехнологичные инструменты диагностики, чтобы выявлять низкие уровни паразитемии в полевых условиях.[10]
Другой подход - обнаружить железный кристалл, побочный продукт гемоглобина который обнаруживается у малярийных паразитов, питающихся эритроцитами, но не обнаруживается в нормальных кровяных тельцах. Это может быть быстрее, проще и точнее, чем любой другой метод. Исследователи из Университет Райса опубликовали доклиническое исследование своей новой технологии, которая может обнаружить даже одиночную зараженную малярией клетку среди миллиона нормальных клеток.[11][12] Они утверждают, что им может управлять немедицинский персонал, он дает нулевые ложноположительные показания, и ему не нужна игла или какой-либо ущерб.
Чрезмерный и неправильный диагноз
Многочисленные недавние исследования подтвердили, что гипердиагностика малярии является постоянной проблемой во всем мире, но особенно в африканских странах.[13][14] Сверхдиагностика приводит к завышению фактических показателей малярии, сообщаемых на местном и национальном уровнях.[15] Медицинские учреждения склонны чрезмерно диагностировать малярию у пациентов с такими симптомами, как лихорадка, из-за традиционных представлений, таких как «любая лихорадка эквивалентна малярии».[15] и вопросы, связанные с лабораторными исследованиями (например, высокий уровень ложноположительных диагнозов неквалифицированным персоналом [16]). Сверхдиагностика малярии приводит к недостаточному ведению других состояний, вызывающих лихорадку, к чрезмерному назначению противомалярийных препаратов. [17][15] и преувеличенное восприятие высокой эндемичности малярии в регионах, которые больше не являются эндемичными по этой инфекции.[15]
Субъективный диагноз
В регионах, где нет средств для проведения лабораторных диагностических тестов, часто используется только субъективная лихорадка в анамнезе в качестве показания для лечения малярии. Одно исследование с использованием мазков крови, окрашенных по Гимзе, показало, что когда клинические предикторы (ректальная температура, бледность ногтей и спленомегалия) использовались в качестве показаний к лечению, а не только на основании субъективных лихорадок в анамнезе, количество правильных диагнозов увеличивалось с 2 % до 41% случаев, и ненужное лечение малярии было значительно сокращено.[10]
Дифференциальный
Лихорадка и септический шок обычно ошибочно диагностируются как тяжелая форма малярии. Африка, что приводит к невозможности лечения других опасных для жизни заболеваний. В эндемичных по малярии районах паразитемия не гарантирует диагноз тяжелой формы малярии, потому что паразитемия может быть связана с другим сопутствующим заболеванием. Недавние исследования показывают, что малярийный ретинопатия лучше (коллективная чувствительность 95% и специфичность 90%), чем любой другой клинический или лабораторный признак в различении малярийных и немалярийных кома.[18]
Количественная охристая шерсть
Количественный анализ лейкоцитарной пленки (QBC) - это лабораторный тест для выявления заражения малярией или другими паразитами крови. Кровь берут в капиллярную пробирку QBC, покрытую акридиновым оранжевым (флуоресцентным красителем), и центрифугируют; затем флуоресцирующих паразитов можно наблюдать в ультрафиолетовом свете на границе между эритроцитами и лейкоцитарной пленкой. Этот тест более чувствителен, чем обычный толстый мазок, однако он ненадежен для дифференциальной диагностики видов паразитов.[19]
В случаях чрезвычайно низкого количества лейкоцитов может быть трудно выполнить ручной дифференциал различных типов лейкоцитов, и может быть практически невозможно получить автоматический дифференциал. В таких случаях медтехнолог может получить лейкоцитарную пленку, по которой делается мазок крови. Этот мазок содержит гораздо большее количество лейкоцитов, чем цельная кровь.
Рекомендации
- ^ Крафтс К, Хемпельманн Э, Олексин Б (2011). «Фиолетовый цвет: от королевской семьи до лаборатории, с извинениями перед Малаховски». Биотехнология Histochem. 86 (1): 7–35. Дои:10.3109/10520295.2010.515490. PMID 21235291.
- ^ Сазерленд CJ, Hallett R (2009). «Выявление малярийных паразитов вне крови». J Infect Dis. 199 (11): 1561–3. Дои:10.1086/598857. PMID 19432543.
- ^ а б Ling IT .; Cooksley S .; Bates PA .; Hempelmann E .; Wilson RJM. (1986). «Антитела к глутаматдегидрогеназе Плазмодий falciparum" (PDF). Паразитология. 92 (2): 313–24. Дои:10.1017 / S0031182000064088. PMID 3086819.
- ^ а б Мужская ПФ; Schoone GJ; Kager PA; Schallig HDFH. (2006). «Обнаружение и идентификация видов Plasmodium человека с помощью количественной амплификации на основе последовательностей нуклеиновых кислот в реальном времени». Журнал Малярии. 5 (80): 80. Дои:10.1186/1475-2875-5-80. ЧВК 1592503. PMID 17018138.
- ^ Уорхерст, округ Колумбия, Уильямс Дж. Э. (1996). «Лабораторная диагностика малярии». Дж. Клин Патол. 49 (7): 533–8. Дои:10.1136 / jcp.49.7.533. ЧВК 500564. PMID 8813948.
- ^ Ричард Л. Геррант; Дэвид Х. Уокер; Питер Ф. Веллер (2006). Тропические инфекционные болезни: принципы, возбудители и практика. Эльзевьер Черчилль Ливингстон. ISBN 978-0-443-06668-9. Получено 22 июн 2011.
- ^ Боуден А.К., Дурр Нью-Джерси, Эриксон Д., Озкан А., Рамануджам Н., Жак П.В. (2020). «Оптические технологии для улучшения здравоохранения в условиях ограниченных ресурсов: введение в проблему». Биомедицинская оптика Экспресс. 11 (6): 3091–3094. Дои:10.1364 / BOE.397698. ЧВК 7316015.
- ^ Маккатчан, Томас Ф .; Пайпер, Роберт С.; Маклер, Майкл Т. (ноябрь 2008 г.). "Использование экспресс-диагностики малярии для выявления Plasmodium knowlesi Инфекционное заболевание". Возникающие инфекционные заболевания. 14 (11): 1750–2. Дои:10.3201 / eid1411.080840. ЧВК 2630758. PMID 18976561.
- ^ Паттанасин С., Про С, Чомпасук Д., Лувирададж К., Жакье П., Луарисуван С., Ностен Ф. (2003). «Оценка нового анализа лактатдегидрогеназы плазмодия (OptiMAL-IT) для выявления малярии». Transact Royal Soc Trop Med. 97 (6): 672–4. Дои:10.1016 / S0035-9203 (03) 80100-1. PMID 16117960.
- ^ а б Редд С., Казембе П., Луби С., Нваньянву О., Хайтауэр А., Зиба С., Вирима Дж., Читсуло Л., Франко С., Оливар М. (2006). «Клинический алгоритм лечения Плазмодий falciparum малярия у детей ». Ланцет. 347 (8996): 223–7. Дои:10.1016 / S0140-6736 (96) 90404-3. PMID 8551881.
- ^ "Нанопузырьки пара быстро обнаруживают малярию через кожу В архиве 2014-01-08 в Wayback Machine ", news.rice.edu
- ^ «Паровые нанопузырьки, генерируемые гемозоином для трансдермального выявления малярии без использования игл и реагентов», Екатерина Ю.Л., et. аль. DOI:10.1073 / pnas.1316253111
- ^ Ghai, Ria R .; Тербер, Мэри I .; Эль Бакри, Азза; Chapman, Colin A .; Голдберг, Тони Л. (07.09.2016). «Многопозиционная оценка пациентов с лихорадкой выявляет чрезмерный диагноз малярии в сельских районах Уганды». Журнал Малярии. 15 (1): 460. Дои:10.1186 / s12936-016-1502-4. ISSN 1475-2875. ЧВК 5015337. PMID 27604542.
- ^ Рейберн, Хью; Мбатия, Редепмта; Дрейкли, Крис; Карнейро, Илона; Мвакасунгула, Эммануэль; Мверинде, Омбени; Саганда, Капалала; Шао, Джон; Китуа, Эндрю (2004-11-20). «Сверхдиагностика малярии у пациентов с тяжелой лихорадкой в Танзании: проспективное исследование». BMJ (под ред. Клинических исследований). 329 (7476): 1212. Дои:10.1136 / bmj.38251.658229.55. ISSN 1756-1833. ЧВК 529364. PMID 15542534.
- ^ а б c d Мванзива, Чарльз; Шекалаге, Сейф; Ндаро, Арнольд; Менгеринк, Бьянка; Мегироо, Саймон; Моша, Франк; Зауэрвайн, Роберт; Дрейкли, Крис; Гослинг, Ванька (2008-11-05). «Чрезмерное использование комбинированной терапии с артемизинином в Мто ва Мбу (река комаров), районе, ошибочно интерпретируемом как высокоэндемичный по малярии». Журнал Малярии. 7: 232. Дои:10.1186/1475-2875-7-232. ISSN 1475-2875. ЧВК 2588630. PMID 18986520.
- ^ Егоров, Сергей; Galiwango, Ronald M .; Ссемаганда, Алоизиус; Муванга, Моисей; Весонга, Ирэн; Миро, Джордж; Drajole, Дэвид А .; Каин, Кевин С.; Киванука, Ноа (14 ноября 2016 г.). «Низкая распространенность лабораторно подтвержденной малярии среди взрослых женщин с клиническим диагнозом из района Вакисо в Уганде». Журнал Малярии. 15 (1): 555. Дои:10.1186 / s12936-016-1604-z. ISSN 1475-2875. ЧВК 5109652. PMID 27842555.
- ^ Salomão, Cristolde A .; Сакарлал, Джахит; Чилундо, Балтазар; Гудо, Эдуардо Само (01.12.2015). «Практика назначения лекарств от малярии в Мозамбике: плохое соблюдение национальных протоколов лечения малярии в 22 государственных медицинских учреждениях». Журнал Малярии. 14: 483. Дои:10.1186 / s12936-015-0996-5. ISSN 1475-2875. ЧВК 4667420. PMID 26628068.
- ^ Беар Н.А., Тейлор Т.Э., Хардинг С.П., Льюаллен С., Молинье, штат Мэн (ноябрь 2006 г.). «Малярийная ретинопатия: новый диагностический признак тяжелой малярии». Являюсь. J. Trop. Med. Hyg. 75 (5): 790–7. Дои:10.4269 / ajtmh.2006.75.790. ЧВК 2367432. PMID 17123967.
- ^ Adeoye GO, Nga IC (декабрь 2007 г.). «Сравнение методики количественного анализа лейкоцитов (QBC) с окрашенной по Гимзе толстой пленкой (GTF) для диагностики малярии». Паразитол. Int. 56 (4): 308–12. Дои:10.1016 / j.parint.2007.06.007. PMID 17683979.
